公的病院の拡充、医療体制の抜本改革を─コロナ禍で可決された都立病院廃止条例
医療費亡国論を基本としてきたわが国は、公的病院再編統合や都立病院等の地方独立行政法人化などさらなる医療費削減を目指しています。社会的共通資本としての医療をる行動が求められます。
はじめに
2022年3月25日の夕方、私は当日都議会が可決した「都立病院廃止条例」に抗議するため、新宿駅西口の集会に参加しましたが、ほとんどのメディアはこの問題を報道しませんでした。昨年は五輪開催期間に自宅療養と在宅死などで医療崩壊が大問題になった東京が、都立病院廃止を決定したのです。
公的医療が切り捨てられる理由
都立病院廃止の方針を小池都知事が発表したのは2019年の12月でしたが、その3カ月前に厚生労働省は全国424の公立・公的病院再編統合方針(その後440病院に見直し)を打ち出しています。新型コロナ感染で日本の脆弱な医療体制が明らかになった今、なぜ都や国は公的医療機関の縮小を目指しているのでしょうか。実はそのルーツは1877(明治10)年の西南戦争にあるのです。
順天堂大学医学部医史学研究室客員教授の酒井シヅ氏は、「明治10年頃公立病院はほとんどの府県にあり各地方での基幹病院となっていたものの、西南戦争後の激しいインフレとその後の松方政策は地方財政を厳しい状況に陥れ、公立病院の多くは廃院となり一方私立病院は自由に開業した。医療を民間に任せた結果、公立病院と私立病院の総数が逆転し、これが現在日本が他国に比し私立病院が異例に多いという実態の歴史的背景」としています(『日本の医療史』東京書籍、1982年)。
わが国は明治から財政赤字で公的医療を切り捨てる国でした。現在の都立・公社病院等の地方独立行政法人化(都立病院廃止)も、全国400以上の公立・公的病院の再編統合も、公的医療機関に対する税の投入(繰入金)削減を目的としているのです。
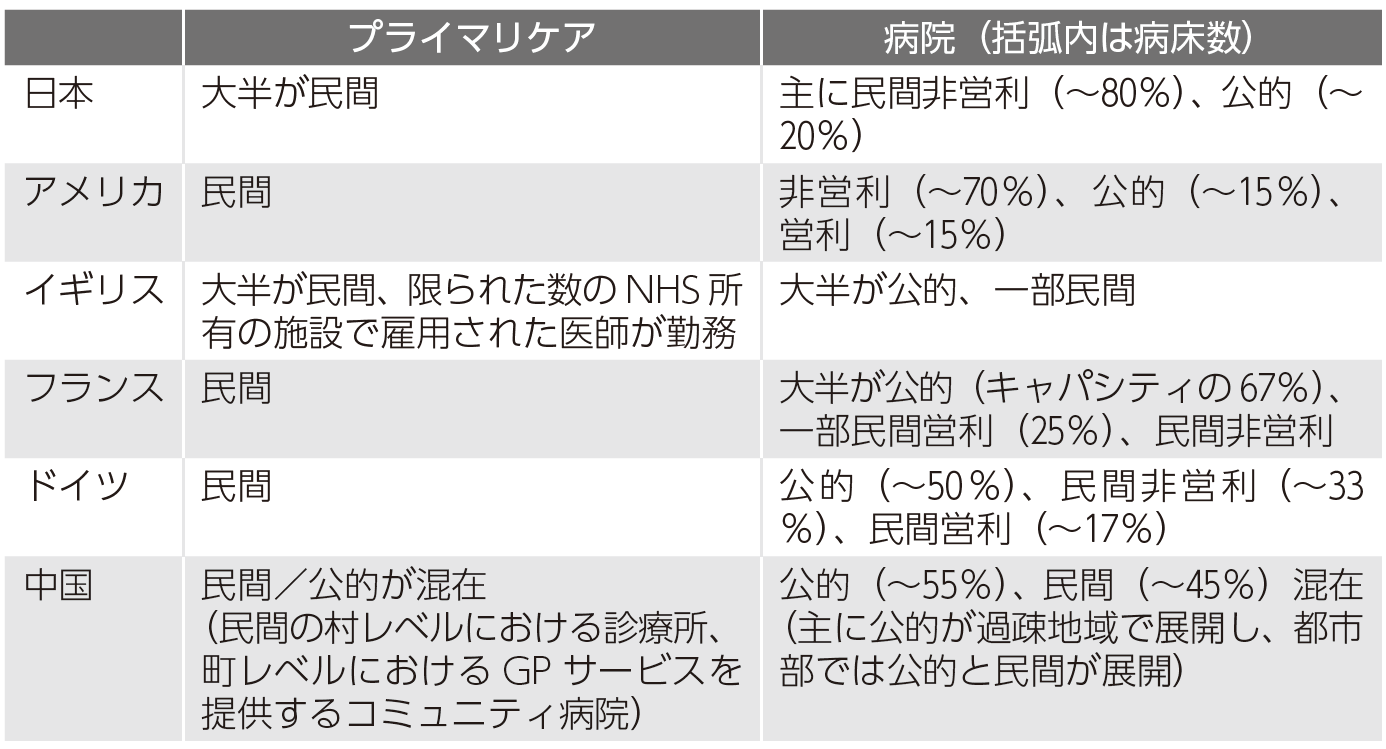
日本の公的病院の割合は世界最少
酒井シヅ氏が「日本が他国に比し私立病院が異例に多い」としている通り、現在日本の病院に占める公的病院の割合は約20%程度で、ほとんどが公的病院である英国やフランスと比較すると極端に少ないのです(図1)。
後述する日本の低医療費政策で、公的病院のように自治体からの繰入金は期待できない民間病院は、厳しい経営を余儀なくされ、新型コロナ感染など、いざという時の対応が柔軟に取れませんでした。
日本国内でも、東京や大阪は民間病院が特に多く公的病院は10%程度しか存在しない地域でしたが、これらの地域で救急患者のたらい回しが大きな問題となりました。すでに府立病院が独法化された大阪は新型コロナ感染による死者数の割合が国内最多でした。貧弱な公的医療体制が医療崩壊の根底にあった可能性が高いのですが、そのような視点の報道は今もありません。
戦後は医療費亡国論で
西南戦争後に縮小した公的医療体制という姿勢は戦後も変わりませんでした。
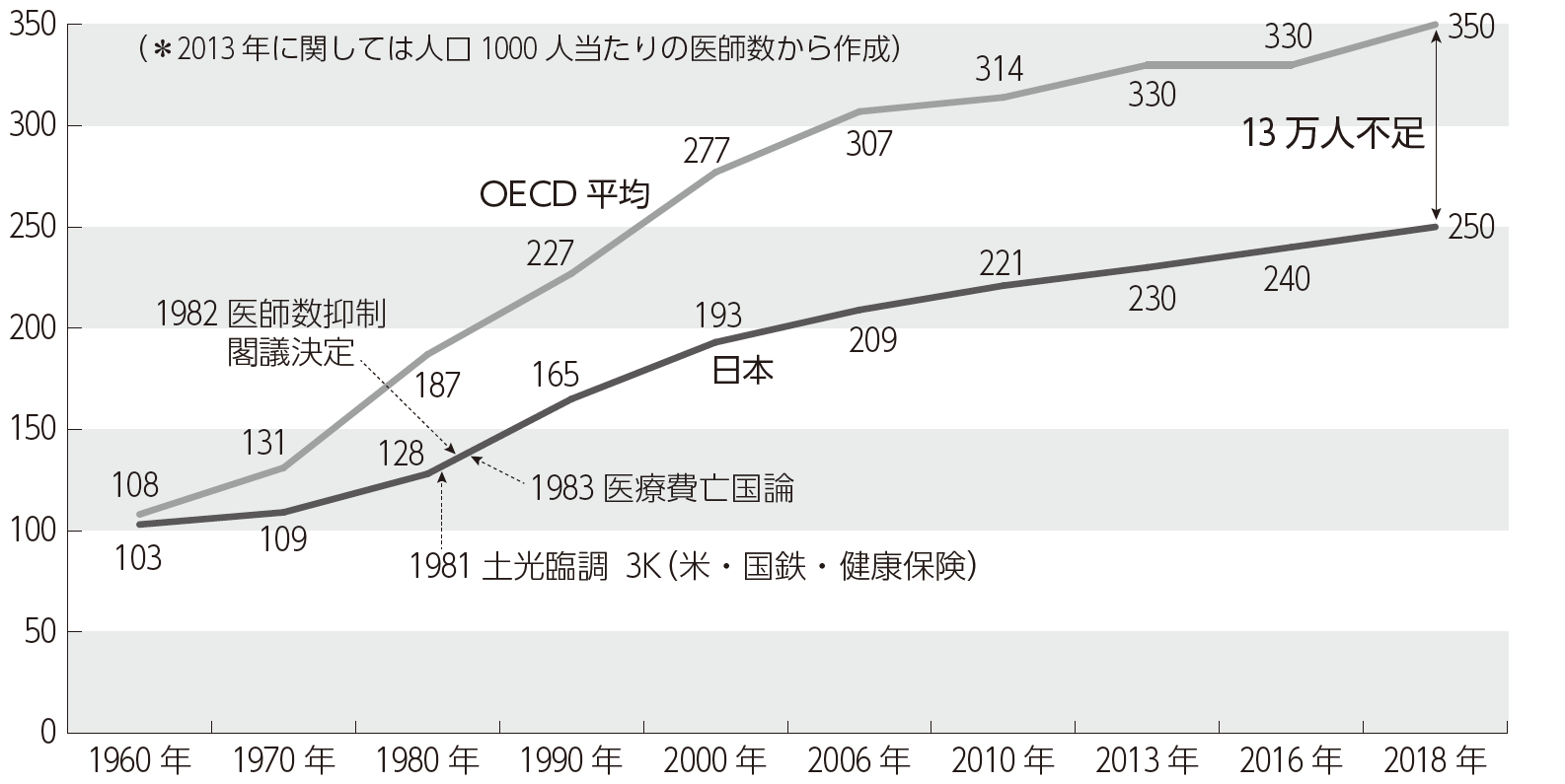
日本は無医村解消を目指して、「人口10万対150人」の医師養成を達成するために、1973年までに全国に一県一医科大学を設置しました。しかし1983年に厚生省の吉村仁保険局長(当時)は、医師養成の目標は達成したとして、医師過剰時代の到来を喧伝し、「医療費亡国論」を唱えたのです(「医療費をめぐる情勢と対応に関する私の考え方」『社会保険旬報』1983年3月11日)。
同論文は1970年代の2度のオイルショックを受け、1981年に「米・国鉄・健康保険」を日本経済の足を引っ張る3Kとした土光臨調答申と、臨調答申を受けた1982年の政府の医師数削減の閣議決定を裏打ちするものでした(図2)。
経済界、政治家、官僚が連携して医療費抑制と医師数削減を決定した構図は、都立病院廃止や公立・公的病院の再編統合を進める今も変わっていません。
抑制された医療費と理不尽な医療費配分
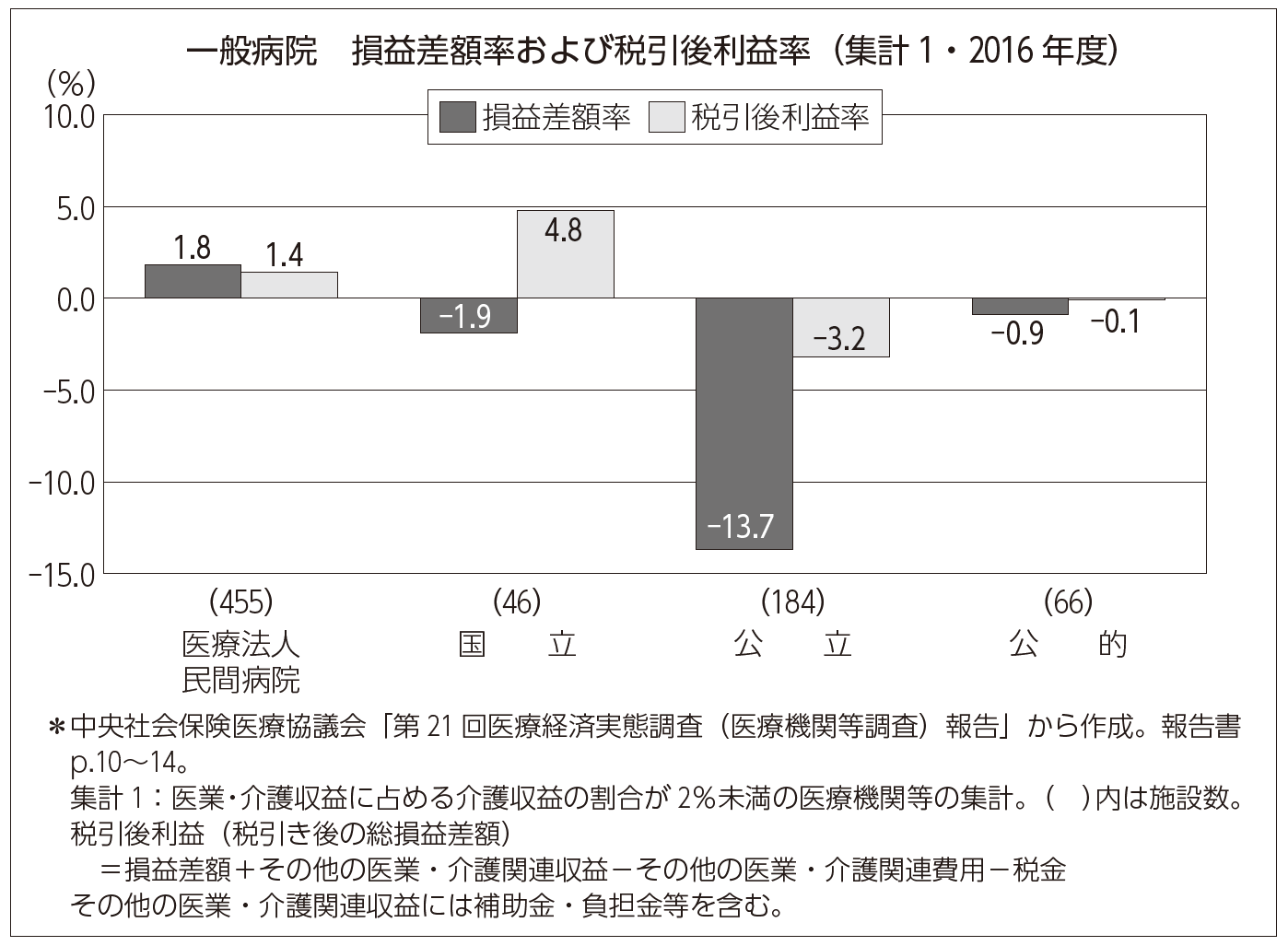
「医療費亡国論」は、厚生労働省の中央社会保険医療協議会(中医協)が決定する診療報酬点数(医療機関が受け取る公定価格)にしっかり反映されています。1980年から2010年まで賃金や消費者物価指数が上昇した時期でも、診療報酬点数は据え置かれ続けたのですから、公的病院への繰入金が増えるのは当然でした。
日本の診療報酬点数の一例として、内視鏡検査料金を見てみましょう。日本の胃の内視鏡検査料は1万1400円ですが、ドイツは3万7660円、米国は8万4870円です。その他の外来診察料や手術料なども日本は欧米の半分以下に設定されています。
一方で薬価の平均価格はドイツの1・3倍で、医療機器価格も同様に世界最高レベルに設定されています(「日本の薬価をめぐる諸問題」『京都保険医新聞』、2016年11月10日)。
医療機関に厳しく関連産業は優遇する中医協の方針の結果、公的病院は軒並み赤字で民間病院の利益率平均も2%に届かないのに、医薬品企業は5─10%の利益率を謳歌しています(図3)。
日本の医師の絶対数不足問題
2005年のOECD(経済協力開発機構)の報告書には「1人あたり診療医師数はまた日本、カナダ、イギリス及びニュージーランドでも比較的低い。…伝統的に医科大学の入学数を規制している」とありますが、医学部定員を決めている国は少ないのです(『図表でみる世界の保健医療OECDインディケータ(2005年版)』明石書店、2006年、P13)。
1982年の医学部定員削減閣議決定の影響で、2018年末の日本の医師数は約33万人ですが、OECD加盟国の人口当たり医師数平均と比較すると13万人不足し、国内で人口当たり医師数が最多の徳島県でさえOECD平均を下回っています。この医師の絶対数不足は医師の地域偏在が解決できない主因となり、さらに新型コロナ感染の治療に不可欠な感染症専門医や、集中治療医(重症肺炎患者に対する体外式膜型人工肺:ECMO担当)の不足にも直結しているのです。
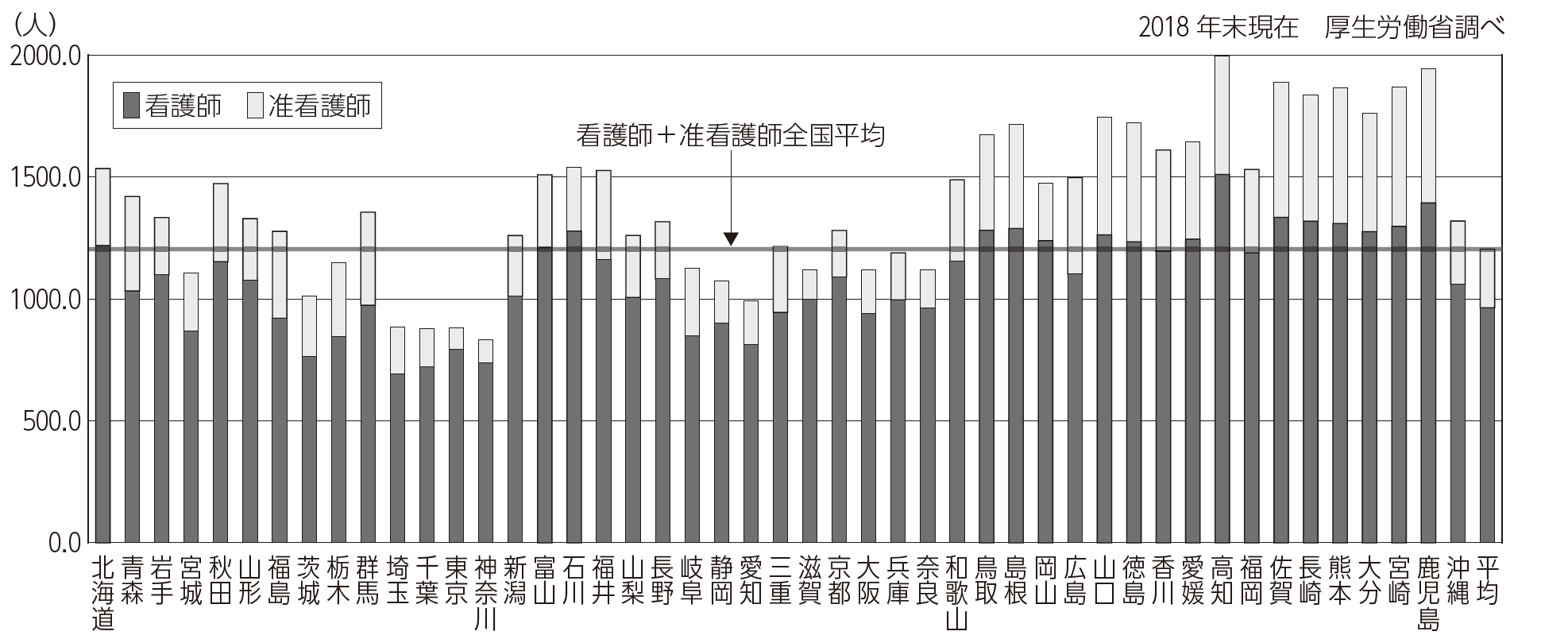
日本の人口当たり看護師数はOECD加盟国第9位程度ですが、やはり地域偏在が深刻で、今回の新型コロナ感染患者に対応する臨時医療施設整備でも看護師募集が深刻であることが明らかとなりました。日本は世界一の高齢社会ですし、医師や看護師などのマンパワー不足が、「欧米より少ないはず」の新型コロナ感染者で日本の医療が崩壊した真因だったのです(図4)。
「さらなる医師削減を目指す厚生労働省」
OECD平均より13万人も医師不足なのに、厚生労働省は将来日本の人口が減少し医師が過剰になるとして、2023年度からの医学部定員削減を目指していました。
働き方改革や生活保護引き下げの審議で厚生労働省統計の不正が問題となりましたが、医師の需給推計でもOECDが常用する「単純平均」ではなく「加重平均」で医師不足を矮小化したり、労働時間推計も過労死ラインを超える時間外労働や高齢医師の長時間労働を前提にするなど、問題が山積しています(QRコード 参考資料①衆議院厚生労働委員会参考人発言参照)。
おわりに
紙幅の関係で詳細には触れられませんが、新型コロナ感染による財政赤字を理由としたさらなる医療体制の弱体化を阻止するためには、わが国の社会保障予算に関する報道に注意が必要です。
毎年国会の予算編成時期になると、「社会保障予算は過去最高で一般会計107兆円の34%」などと強調されますが、財務省HPによれば、日本の年間予算は「一般会計と特別会計」を合算すると244兆円です。年間予算純計に社会保障予算がしめる割合は15%に達していません。
社会保障予算が過去最高だから社会保障削減と増税が不可欠とする、政府の恣意的誘導に惑わされてはいけません。国民が正確な情報を自分で渉猟して、考えて行動するようになることが、医療体制だけでなく社会保障の充実のために求められているのです。
参考資料:
- ①衆議院厚生労働委員会参考人発言 2021年3月24日
- ②『日本の医療崩壊をくい止める』泉町書房、2021年2月
- ③『日本の医療はなぜ弱体化したのか 再生は可能なのか』合同出版、2021年11月
- ④『Dr. 本田の社会保障切り捨て日本への処方せん(三訂版)』自治体研究社、2021年12月
- ⑤2022年1月20日 神奈川県保険医協会・新年文化講演会「コロナと医療崩壊 人災としてのパンデミックから何を学ぶか」